ЭЭГ является первым и часто единственным неврологическим амбулатораторным исследованием, которое проводится при приступах потери сознания ( как сопровождающихся судорожным синдромом , так и без него). .
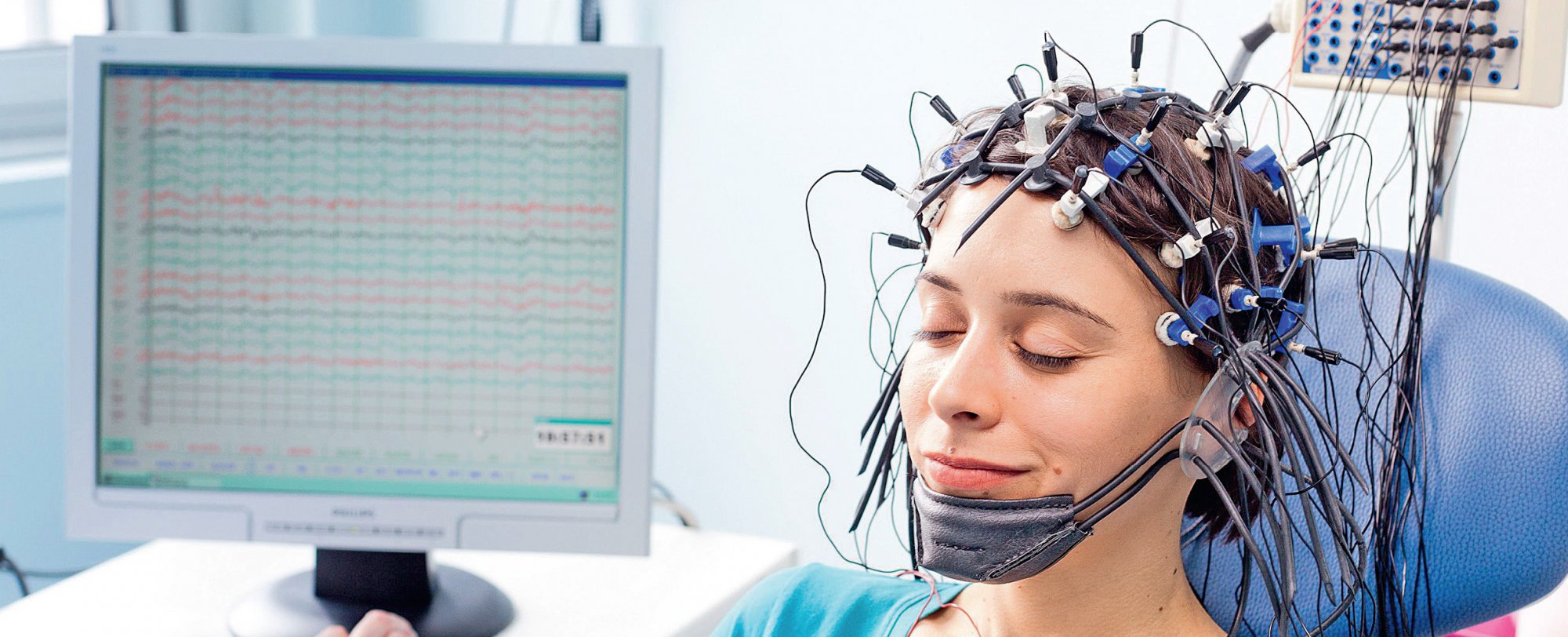
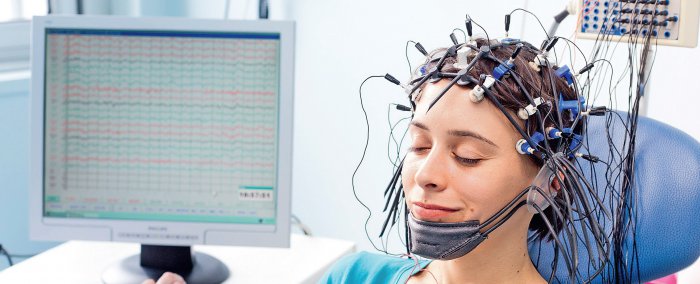
Электроэнцефалограмма представляет собой запись суммарной электрической активности клеток полушарий мозга через неповрежденные покровы головы, позволяющий судить о его физиологической зрелости, функциональном состоянии, наличии очаговых поражений, общемозговых расстройств и их характере.
ПРОВЕДЕНИЕ ИССЛЕДОВАНИЯ
ЭЭГ совершенно безвредно и безболезненно. Пациент во время обследования сидит в удобном кресле, расслабленный с закрытыми глазами (состояние пассивного бодрствования). Для проведения ЭЭГ на голове прикрепляются с помощью специального шлема маленькие электроды, которые соединяются проводами с электроэнцефалографом. Электроэнцефалограф усиливает биопотенциалы, полученные с датчиков, в сотни тысяч раз и записывает их на бумагу или в память компьютера.
Пациент перед исследованием не должен испытывать чувство голода, так как это может вызывать изменения на ЭЭГ. Голова перед ЭЭГ должна быть чисто вымыта - это позволит добиться лучшего контакта электродов с кожей головы и получения более достоверных результатов исследования. С детьми дошкольного возраста необходимо потренироваться в надевании "шлема" и пребывании в неподвижном состоянии с закрытыми глазами (игра в космонавта, танкиста и т.п.), а также научить глубоко и часто дышать.
Если во время ЭЭГ у пациента случится эпиприступ, то результативность исследования намного возрастает, так как можно будет более точно локализовать нарушения электрической активности мозга. Однако, учитывая интересы безопасности пациента, не следует специально провоцировать судорожные приступы. Иногда перед ЭЭГ больные не принимают лекарства. Этого не следует делать. Резкое прекращение приема препаратов провоцирует приступы и даже может вызвать эпистатус.
Желательно , чтобы ЭЭГ проводил квалифицированный специалист. Обычно это специально обученный невролог ( или нейрофизиолог ). . Он должен уметь расшифровывать ЭЭГ пациентов той или иной возрастной группы. Следует учитывать, что ЭЭГ детей и подростков значительно отличаются от ЭЭГ взрослых. При этом нейрофизиолог не только описывает результаты исследования, но и ставит свой клинико-электроэнцефалографический диагноз.
Однако, поставить окончательный диагноз без более полных клинических данных нейрофизиолог не может. Многие изменения ЭЭГ могут являться неспецифическими, т.е. их точная интерпретация возможна только с учетом клинической картины болезни и иногда после дополнительного обследования.
Результаты ЭЭГ зависят от возраста больного, лекарств, которые он принимает, времени последнего приступа, наличия тремора (дрожания) головы и конечностей, нарушений зрения, особенностей черепа. Все перечисленные факторы могут влиять на правильное толкование и использование данных ЭЭГ.
ДИАГНОСТИЧЕСКИЕ ВОЗМОЖНОСТИ ЭЭГ.
В первую очередь ЭЭГ помогает отличить эпилептические приступ от неэпилептических и классифицировать их.
С помощью ЭЭГ можно:
- установить отделы мозга, участвующие в провоцировании приступов;
- следить за динамикой действия лекарственных препаратов;
- решить вопрос о прекращении лекарственной терапии.
Метод ЭЭГ позволяет оценить функциональное состояние мозга (общие и локальные), даже при полном отсутствии изменений на КТ мозга (т.е. при отсутствии морфологических изменений в ткани мозга).
Данные ЭЭГ- обследования позволяют дифференцировать истинную эпилептическую патологию и другие заболевания, которые могут клинически имитировать эпилептические пароксизмы (например, панические атаки; вегетативные пароксизмы неэпилептического генеза; пароксизмальные нарушения сна; конверсионные приступы ; психиатрическая патология и др.)
При решении вопросов профессиональной пригодности обнаружение явных эпилептиформных феноменов в ЭЭГ являются достаточным основанием для отбора в профессии, требующие постоянного внимания и быстрой реакции на внезапно возникающие ситуации и стимулы в условиях повышенного риска. (вождение транспорта, работа на высоте , с движущимися механизмами и т д.).
Показания к проведению ЭЭГ:
- эпилепсия и другие виды пароксизмов;
- опухоли головного мозга;
- черепно-мозговые травмы (в остром, подостром, раннем и позднем восстановительных периодах, периоде остаточных явлений и отдаленных последствий открытых и закрытых ЧМТ);
- сосудистые заболевания;
- воспалительные;
- дегенеративные;
- упорные частые головные боли; сопровождающиеся полной или частичной потерей сознания
- дизонтогенетические;
- наследственные заболевания ЦНС;
- функциональные нарушения нервной деятельности (неврозы, невроз навязчивых движений,)
- сомнамбулизм
- психиатрическая патология;
- энцефалопатии различного генеза (сосудистого, посттравматического, токсического);
- постреанимационные состояния
Лучшее время для проведения ЭЭГ - не ранее чем через неделю после приступа. Электроэнцефалограмма, сделанная вскоре после приступа продемонстрирует его последствия, но не определит заболевания, лежащего в основе приступа. Такая ЭЭГ считается не столь ценной, как сделанная позже, хотя может быть полезной для дальнейшего исследования.
ФУНКЦИОНАЛЬНЫЕ ПРОБЫ
РЕАКЦИЯ АКТИВАЦИИ (ПРОБА С ОТКРЫВАНИЕМ И ЗАКРЫВАНИЕМ ГЛАЗ)
Реакция активации обычно хорошо выражена у детей старше 3-х лет и проявляется в виде снижения амплитуды основного ритма. Редко, примерно в 7% случаев, реакция активации слабо выражена или проявляется в виде усиления фоновой активности. Это относится, как правило, к детям с задержкой психомоторного развития и сниженным функциональным состоянием мозга в результате заболевания мозга или медикаментозного воздействия. Характерно, что проба с открыванием глаз не приводит к уменьшению низкочастотной бета-активности, а иногда и усиливает ее выраженность.
Реакция активации интересна в плане провокации некоторых форм генерализованной эпилептической активности, которая появляется через короткое время после закрывания глаз, особенно это касается бессудорожных форм приступов (абсансов). Локальная (корковая) эпилептическая активность обычно при десинхронизации (во время открывания глаз) сохраняется. В то время как эпилептическая активность обусловленная процессом в глубинных структурах мозга может исчезать.
ФОТОСТИМУЛЯЦИЯ (СТИМУЛЯЦИЯ СВЕТОВЫМИ МЕЛЬКАНИЯМИ)
Фотостимуляцию часто проводят световыми мельканиями фиксированной частоты от 5 до 30 Гц сериями по 10-20 секунд.
ФОНОСТИМУЛЯЦИЯ (СТИМУЛЯЦИЯ ЗВУКОВЫМИ СИГНАЛАМИ)
Фоностимуляция обычно применяется в виде кратковременного громкого звукового сигнала.
ДЕПРИВАЦИЯ СНА (ОГРАНИЧЕНИЕ ВРЕМЕНИ СНА)
Проба с лишением сна в течение суток, применяется в случаях, когда при "обычном" исследовании пациента с эпилептическими приступами необходимо увеличить вероятность выявления эпилептической активности. Эта проба повышает информативность ЭЭГ примерно на 28% и, главным образом, у пациентов с абсансами и тонико-клоническими приступами. Однако проба достаточно тяжело переносится детьми младше 10 лет.
ГИПЕРВЕНТИЛЯЦИЯ (ФОРСИРОВАННОЕ ДЫХАНИЕ)
Гипервентиляция - это частое и глубокое дыхание в течение 1-3 минут. Такое дыхание вызывает выраженные обменные изменения (алкалоз) в головном мозге за счет интенсивного выведения углекислоты, которые, в свою очередь, способствуют появлению эпилептической активности на ЭЭГ у людей с приступами. Гипервентиляция во время записи ЭЭГ позволяет выявить скрытые эпилептические изменения (особенно при абсансах) и уточнить характер эпилептических приступов.